診療・各部門
- 診療内容
背骨に関係のある疾患あれば、頸椎、胸椎、腰椎に関わらず、最新の知識と豊富な経験を持ったスタッフが親身に診察・治療します。どうぞお気軽にご受診ください。
初診外来(月曜日から金曜日までの午前9時から11時30分)
かかりつけ医や治療中の医療機関がございましたら、紹介状(診療情報提供書)や画像資料等をお持ち下さい。
紹介状をお持ちの患者様は、「外来予約センター」にて予約がお取りできます。
紹介状をお持ちでない患者様は、予約制ではありませんので、混雑状況や急患等によりお待たせする場合もございます。お時間に余裕を持ってお越し下さい。
再診外来
2回目以降受診される場合は再診外来の受診となります。
原則として予約制となっており、診察時に担当医師が必要に応じて次回の予約をお取りいたします。
脊椎脊髄外科かかりつけの患者さんは「外来予約センター」でも予約や予約の変更が可能です。
入院診療
担当医を決めて診療を受け持たせていただきます。いろいろな検査、治療や日常的な説明などの実務は担当医が行いますが、診断や治療方針についてはスタッフ全員がカンファレンスで相談しながら決定します。
脊椎の病気には不自由なことがたくさんありますが、病棟では医師、看護師、理学療法士、薬剤師をはじめ色々なスタッフがおります。分からないこと、不安なことなどがありましたら遠慮なくお尋ねください。
セカンドオピニオン外来
セカンドオピニオン(主治医以外の医師から治療法などの意見を求める)を希望される方は、電話にて予約をおとりください(脊椎脊髄外来:平日14時から16時30分)。日時につきましては予約取得時にご相談いただけます。
受診時には何らかの資料(主治医からの紹介状と画像診断フィルム等)をお持ちください。料金は一件あたり30.000円(税別)です。
メッセージ
脊椎脊髄外科は、体の中心でその本幹の動きを支える臓器である背骨とその中にある脊髄や神経の診療を専門としており、その守備範囲は広い分野にまたがります。我が国のみならず世界各国で高齢者人口の増加と、それに伴う運動器の障害(体の動きが不自由になる)が大きな問題となっており、脊椎・脊髄外科のニーズはますます高まっています。背骨に関係のある疾患があれば、頸椎、胸椎、腰椎に関わらず、最新の知識と豊富な経験を持ったスタッフが親身に診察・治療します。
私たちが目指しているのは
① 思いやりの気持ちをもって脊椎外科医療に取り組むこと
② 高度の知識と卓越した技術のもとに安全・確実な医療を提供すること
③ 医療を通じて社会に貢献すること
です。
我々は整形外科と脳神経外科との密なコラボレーションを確立し、腰痛、頸部痛、脊椎圧迫骨折から、脊髄内外の腫瘍、頸髄症、靭帯骨化症、脊柱管狭窄症、椎間板ヘルニア、そして脊柱変形、側弯症に至るまで、すべての脊椎脊髄疾患を幅広く扱います。また、内視鏡を用いた低侵襲手術も得意としているため、小さな傷と短い入院期間で手術を受けることも可能です。また、都内有数の広いリハビリテーションスペースを備え経験豊かなスタッフにより運動器疾患に対する高度な治療をめざしています。
研修を希望される研修医のみなさまへ
取り扱う主な疾患
【変形性頸椎症:頸椎症性脊髄症(頸髄症)および頸椎症性神経根症】
変形性脊椎症とは、加齢に伴って脊椎の関節にある軟骨が削れてきたり骨の棘ができる一連の病態を示し、頸椎症性脊髄症(頸髄症)、頸椎症性神経根症、腰部脊柱管狭窄症などの原因です。この病態が頸椎に起こった場合を変形性頸椎症と呼びます。
椎間板の変性、骨棘、脊柱靭帯(黄色靭帯など)の肥厚、さらにこれらの変化に伴って発生する脊椎不安定性によって、脊柱管や椎間孔が狭くなって、神経組織(脊髄、馬尾、神経婚)が圧迫されることによって色々な痛みやしびれ、麻痺症状を呈します。
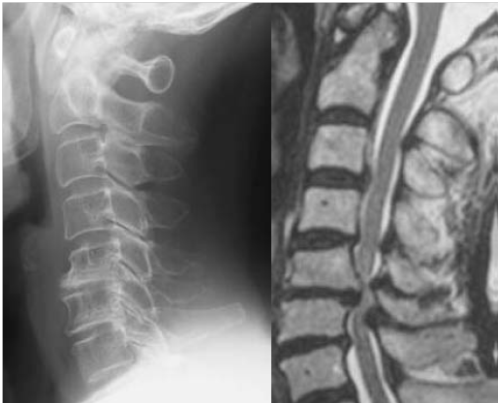
頸椎においては中心性に圧迫されて脊髄症状が主体のものを頸椎症性脊髄症(頸髄症)と呼び(右図)、手指の細かい作業ができない(巧緻運動障害)、歩行障害、尿閉・失禁など(膀胱直腸障害)などが進行例の主症状であり、四肢のしびれや知覚障害を伴います。50代以降にみられることが多い疾患です。治療に関しては、歩行障害、膀胱直腸障害などがある場合には手術を行います。首の後ろ側から神経の通り道をひろげる手術をおこなっています(脊柱管拡大術)。
一方、枝分かれした神経根症状が主体のものを頸椎症性神経根症と呼びます。頸椎の動きに関連する上肢痛やしびれ、または頸部肩甲骨部痛があり、単純レントゲンで症状の発現との関連を説明できる頸椎症性変化(椎間孔部での骨棘など)を確認できれば、頸椎症性神経根症の診断名をつけることは多いですが、MRIでは詳細な観察が困難であり、いまだ画像上のグレーゾーンです。神経根症だけでは手術になることはほとんどありません。
他の部分の変形性脊椎症については、胸椎部で脊髄が圧迫されると下肢麻痺の原因となり胸椎症性脊髄症と呼びますが、これは頻度が少ないです。腰椎部では脊柱管内に脊髄ではなく馬尾神経が存在するため頸椎胸椎とは圧迫によって生じる病態が異なり、腰部脊柱管狭窄症と呼ばれていますが、これは後述します。
【頸椎椎間板ヘルニア】
椎体の間のクッションの役目をしている椎間板組織が単独で神経圧迫の原因となっている場合を、椎間板ヘルニアと呼びます。椎間板が後方に出っ張って脊柱管の中に入り込み、脊髄や神経根を圧迫する病気です。ヘルニアの原因としては髄核(椎間板の中にある柔らかい軟骨成分)の変性のしやすさや、線維輪(髄核の周囲の線維組織)の力学的強度などの遺伝的要因と、荷重や姿勢、労働などの環境要因が組み合わさって生じると考えられています。ヘルニアの出っ張る方向によって、脊髄症状が主体の場合と神経根症状が主体の場合とがありますが、両者が合併することもしばしばみられます。
治療に関しては、頸髄症と同様に、歩行障害や膀胱直腸障害がある場合には手術を行います。前方から椎体を削ってヘルニアを取り出す手術(前方除圧固定術)を行うことが多いですが、首の後ろ側から神経の通り道をひろげる手術(脊柱管拡大術)を行うこともあります。
【頸椎後縦靭帯骨化症】
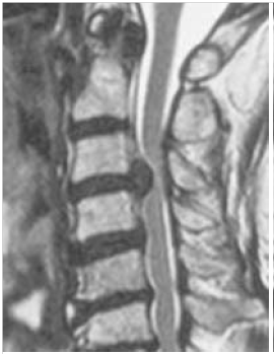
頸椎を構成する諸靭帯のうち、後縦靭帯は脊椎椎体の後縁、すなわち脊柱管の前壁に存在し第2頸椎(軸椎)部から仙椎までほぼ脊柱管の全長を縦走しています。後縦靭帯の骨化自体は微小なものを含めると珍しいことではないのですが、問題となるのは異常に大きい骨化で、これが脊髄や神経根の圧迫症状を生じたものを後縦靭帯骨化症(ossification of the posterior longitudinal ligament: OPLL)と呼びます(右図)。本疾患も50代以降にみられることが多いです。わが国では、厚生労働省特定疾患対策研究事業の研究班を中心として本症の原因解明と治療法開発が精力的に続けられてきています。日常生活にある程度の支障をきたす麻痺がある場合には、審査の上で医療費の支給の認定があり、1年間で約3万人の方が受給認定を受けています。本疾患の成因はいまだ不明です。複数の遺伝子が関与していること、インスリン反応性の亢進がその発現と進展に関与していることはほぼ間違いないようですが、今後の研究の進展が待たれるところです。
本疾患も頸髄症や頸椎椎間板ヘルニアと同様の適応で、首の後ろ側から神経の通り道をひろげる手術をおこなっています(脊柱管拡大術)。
【環軸椎亜脱臼】
環軸椎亜脱臼は、頸の1番目の骨(環椎)と2番目の骨(軸椎)がずれ、不安定になる病気です。関節リウマチの患者さんにみられることが多い病気ですが、リウマチ以外にも、外傷(歯突起骨折)、歯突起骨、環椎頭蓋癒合症、歯突起後方偽腫瘍、ダウン症、モルキオ病などに伴ってみられます。
治療としては、脊髄の障害で麻痺が進行する場合には手術を行います。手術では、不安定になった頚椎をスクリューで固定する方法を行っています。頚椎のスクリュー固定は、すぐれた固定性が得られる反面、血管や脊髄を損傷する危険もあります。当科ではスクリュー挿入の精度を高めるため、コンピュータナビゲーションを用いて安全に手術を行えるようにしています。
【腰椎椎間板ヘルニア】
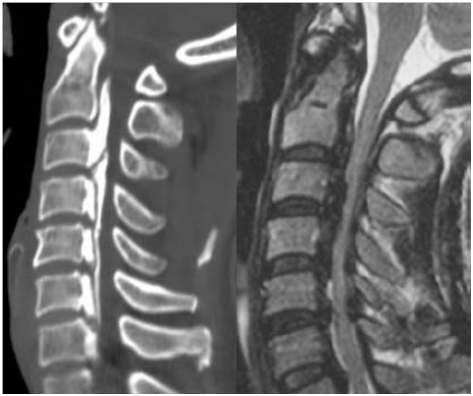
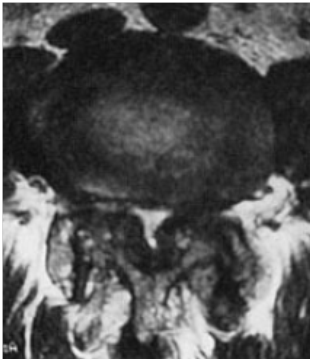
足の麻痺や坐骨神経痛をきたす疾患です。頸椎と同様に椎体の間のクッションの役目をしている椎間板(髄核)が後方に出っ張る病気ですが、腰椎の場合は後側方の神経根を押すことが多いです。20歳代から40歳代によくみられ、男性にやや多く、罹患椎間は第4腰椎と第5腰椎の間(L4/5、右図)、第5腰椎と第1仙椎の間(L5/S1)で全体の90%以上を占めます。
治療としては、保存治療が主体です。消炎鎮痛剤の投与や、仙骨部硬膜外ブロック、神経根ブロックなどを実施することが多いです。50%の症例においては6週以内に急性発作から回復し保存治療が奏功しますが、まれに長期にわたり改善しないケースあります。手術治療を強く考慮する症状としては、膀胱直腸障害(尿閉・失禁など)の出現や、高度の下肢麻痺などが挙げられます。当科では内視鏡を使ってヘルニア(髄核)を取り除く低侵襲手術(MED)を行っています。
【腰部脊柱管狭窄症】
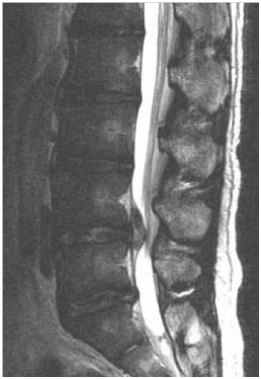
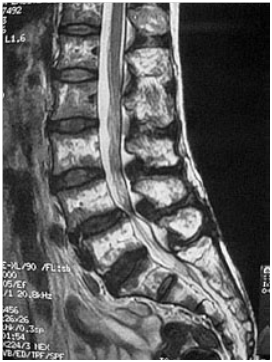
腰部脊柱管狭窄症とは、脊椎にある「脊柱管」と呼ばれる脊髄・馬尾神経の通り道が何らかの原因で狭くなり神経症状を呈する疾患群です。脊柱管は、前方の椎体と呼ばれる円柱状の骨と椎間板と、後方の椎弓によって囲まれた管状の構造をしています(右図)。脊柱管の中には脊髄または馬尾神経が通り、さらに左右に枝分かれした神経根が上肢や下肢などの体の各部へと伸びています。腰部脊柱管狭窄症は腰の部分で脊柱管が狭くなり、その内部にある馬尾や神経根が圧迫され種々の下肢症状・肛門や陰部(会陰部)の症状を生じる疾患です。
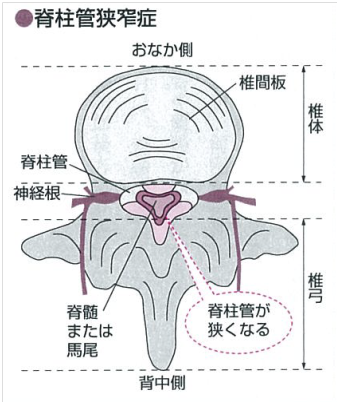
脊柱管が狭くなる原因としては、生まれつき脊柱管が狭い場合もありますが、主に加齢による周囲の骨の変形や黄色靭帯の肥厚、椎間板の突出、脊椎すべりの発症などのさまざまな要因が複合的に関与していると考えられています。
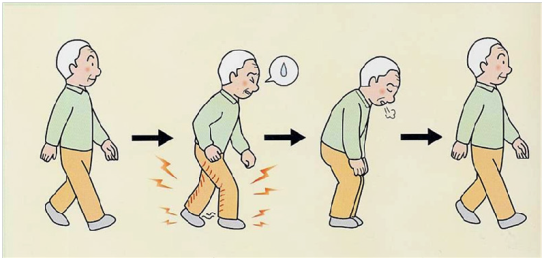
腰部脊柱管狭窄症では様々な症状が出現しますが、典型的な症状として、間欠跛行があります。間欠跛行とは歩き初めてしばらくすると足が痛くなったりしびれや脱力のため歩けなくなり、しゃがんだり座ったりして休むとまた歩けるようになるという症状です(下図)。また、自転車には乗れるというのが特徴的です(前屈姿勢だから)。歩ける時間や距離は患者様により異なり、数十分連続で歩ける人もいれば1~2分歩くのがやっとという人もいます。
この疾患は、出現する症状によって大きく「神経根型」「馬尾型」「混合型」の3タイプに分けられます。神経根型では主に下肢の痛みやしびれが主な症状として出現するのに対し、馬尾型では両下肢の広範囲のしびれや麻痺が主な症状であり、場合によっては膀胱直腸障害、会陰部の異常感覚、意図しない勃起などが生じることもあります。混合型では神経根型と馬尾型の両方の症状が出現します。
本疾患と間違えやすい疾患として、閉塞性動脈硬化症や下肢の変形性関節症による痛みなどがあります。血管性疾患である閉塞性動脈硬化症との鑑別には問診(前屈しても症状が出る、すなわち自転車に乗れない、など)に加え、ABI(ankle brachial index:下肢・上肢血圧比)検査が有用です。検査としてさらに、手術を実施する場合などにおいてMRI検査に加えて、脊髄造影、CT検査などが追加して行われることがあります。
治療としては、まずは保存療法(プロスタグランジン、消炎鎮痛剤、抗てんかん薬のガバペンチンなどの内服)を試みます。通常、馬尾症状よりも片側下肢の神経根症状の方が自然経過を含む保存療法で改善しやすいです。内服で改善の見られない患者様には、ステロイドのブロック療法を行います。神経根症状には硬膜外ブロックおよび神経根ブロック、馬尾症状に対しては硬膜外ブロックが主に行われます。
上記の内服、ブロック注射によって改善されない症例は全体の約1/3程度であり、これらの患者様が手術になります。
ただし手術には絶対適応はなく、各患者の仕事や社会環境によって選択することになります。手術には、除圧術と固定術があり、症例によって選択しています。我々は、内視鏡を用いて小さい皮膚切開で除圧を行う方法(MEL)を導入しています。すべり、側彎、後彎など変形や腰椎不安定性が強いと判断できる場合に固定術が併用されます。
本疾患に関しては、歩行能力の低下から将来車イスになってしまうのではと不安を抱いてうつ状態に陥る患者様も多いのですが、あまり悲観的に考えることはありません。
【側弯症】
背骨が側方向に曲がっている病気です。先天性・後天性を合わせて、数十種類に分けられていますが、8割は特発性側弯症(原因となる基礎疾患がない)といわれています。次いで先天性側弯、神経原性側弯(キアリ奇形や脊髄空洞症:左胸椎カーブをとることがある)が多いです。他に、特徴的なものとしてはマルファン症候群、エーラス・ダンロス症候群、神経線維腫症などに伴うものもあります。カーブの発生部位により腰椎カーブ、胸腰椎カーブ、腰椎カーブに分けられます。また発症年齢により乳幼児側弯症、思春期側弯症、成人側弯症に分かれます。
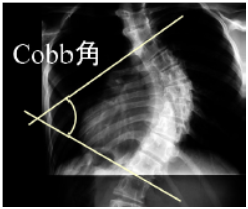
ほとんどの症例は外見上の心理的ストレス以外に問題はありませんが、重症例では呼吸機能障害、腰背部痛などを引き起こすことがあり、特に胸椎カーブ(Cobb角)が100°以上になると肺活量が50%に低下すると言われています。また、Cobb 角が50°を越えると骨成長が終了しても90°まで進行することが知られています。女性では閉経時期に新規に発生あるいは進行する例があります。
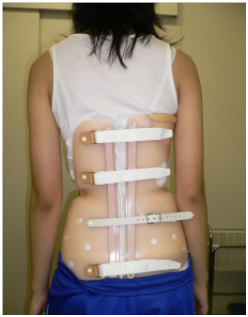
治療としては、Cobb角25°以上は装具治療を行います。頂椎が中位胸椎より下のカーブではTLSO(アンダーブレース)が、上のカーブではCTLSO(ミルウォーキーブレース)が使用されますが、アンダーブレースが使われることが多いです。
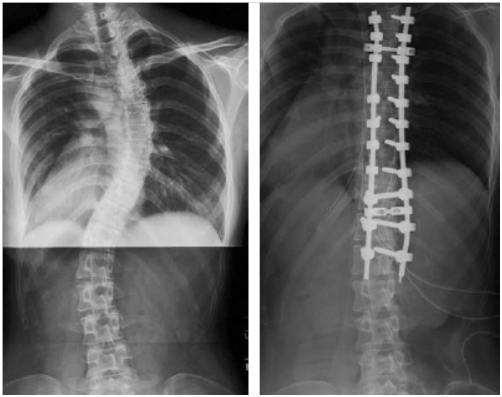
治療としては、Cobb角が50°以上は原則、手術治療とされています。その時には腰椎の動きをできるだけ残すことが目標となります。手術のほとんどは後方矯正固定術です(右図:左が術前、右が術後)。近年、椎弓根スクリューによる矯正と固定が行なわれるようになり、固定力が強力なため術後に装具は使わないことが多いです。また、胸腰椎カーブでは前方矯正固定も行われることがあります。更に、硬いカーブの場合、前方解離および後方矯正固定が行なわれますが、前方解離には胸腔鏡を用いることもあります。また、成長期(10歳)以前の側弯症で手術が必須の場合には、成長を促しながら矯正を行なうグローイングロッド法が用いられます。
【骨粗鬆症】
骨粗鬆症とは、全身の骨の量が減少して骨折を起こしやすくなった病気をいいます。現在、国内の骨粗鬆症の患者数は高齢化の進展に伴い増加しており、約1,280万人と言われています。原因は、閉経(生理が終わること)や老化が殆どで、女性に多い病気です。また、ステロイドの内服や性腺の病期、副甲状腺機能亢進症などの内分泌疾患、関節リウマチ、腎臓の病気、無理なダイエットなどによって起こる二次的な骨粗鬆症もあります。
骨が減るだけでは病気とは言えないと思うかも知れませんが、これらの患者さんは、骨が減ることによって、骨折(脆弱性骨折)を起こす可能性が高くなります。代表的な骨折は、脊椎圧迫骨折と大腿骨頸部骨折で、いずれも寝たきりの原因になります。
骨折を起こす前に、また、骨折があってもそれ以上の骨折を予防することが大切です。しかしながら、医療機関で骨粗鬆症の治療を受けている患者さんは20~30%にすぎません。
【骨粗鬆症による脊椎圧迫骨折・脊椎破裂骨折】
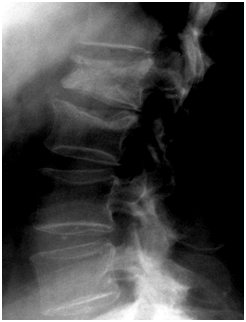
ご高齢の方が転倒すると、若い人に比べて背骨がつぶれる、いわゆる圧迫骨折(右図)を起こす頻度が高いです。これは、骨が脆くなって折れやすい状態(骨粗鬆症)になっていることが多いためで、下位胸椎や上位腰椎に多く起こります。主な症状は折れた骨の不安定性による腰痛で、安静にして骨折が癒合すれば症状は取れます。したがって安静加療に加えて、コルセットを装着して骨を安定化させたり、最近ではテリパラチドという骨形成を促進する薬を注射することによって骨癒合を促進する治療を行います。
しかしながら、骨癒合が得られず(遷延治癒、偽関節)、腰痛がいつまでも続く場合があります。また、骨折の骨片が脊柱管の中にまで入り込んで(破裂骨折)、これによって脊髄が圧迫されて神経麻痺を起す場合もあります。これらの場合には、椎体の中にセメントを入れて安定化させる椎体形成術や、スクリューを用いた後方固定術を行う場合もあります。
【脊髄腫瘍】
脊髄や神経根、馬尾からできる腫瘍です。脊髄腫瘍は脳腫瘍より少なく、一年間に10万人当たり1~2人程度の発生頻度といわれています。腫瘍の発生する部位によって硬膜外腫瘍、硬膜内髄外腫瘍、髄内腫瘍の3つに分類されます(下図)。
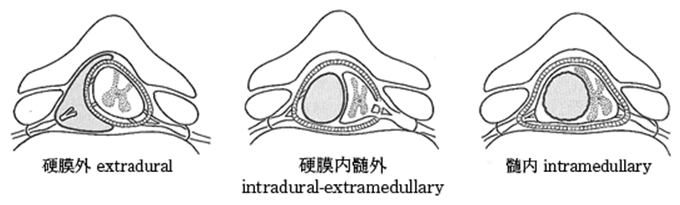
硬膜内髄外腫瘍は最も多い腫瘍ですが、髄液を入れている硬膜の中にあって脊髄を外から圧迫する形で発育し、麻痺や感覚障害、膀胱直腸障害といった症状を呈します。
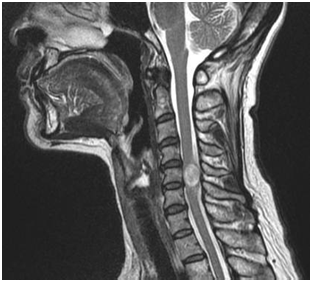
代表的な腫瘍としては、神経鞘腫(右図、MRI画像で黒い脊髄を押している丸い白い腫瘍)や髄膜腫といった良性のものが多く、ゆっくりと成長するため、腫瘍がかなり大きくなるまで症状が出ないことが多くあります。治療としては、手術で摘出するのがほとんどです。脊髄が高度に障害された場合は、その回復は困難であり早期の発見と治療が不可欠です。特に、髄膜腫は再発することがあり、その場合には周囲との癒着も強く、治療に難渋することが多いです。
髄内腫瘍は脊髄の中に腫瘍が成長し、残存した正常脊髄を内側から圧迫します。やはり麻痺や感覚障害、膀胱直腸障害といった症状を呈します。上衣腫、星細胞腫、血管芽細胞腫などがあります。これらの腫瘍も確実に発育するため手術治療(腫瘍摘出術)が原則となります。しかし、正常脊髄と腫瘍の区別が困難で全摘出が出来ないこともあり、機能的および生命予後は組織の種類に左右されます。手術に際しては顕微鏡下での繊細な技術を必要とします。
診療実績
| 2020年度 | 2021年度 | 2022年度 | 2023年度 | 2024年度 | |
|---|---|---|---|---|---|
| 腰部脊柱管狭窄症手術 | 84件 | 108件 | 43件 | 32件 | 94件 |
| 腰椎椎間板ヘルニア手術 | 39件 | 50件 | 18件 | 18件 | 38件 |
| 頸椎症性脊髄症手術 | 29件 | 32件 | 26件 | 36件 | 9件 |
| 靭帯骨化症手術 | 14件 | 12件 | 6件 | 2件 | 10件 |
| 側弯症手術 | 45件 | 47件 | 34件 | 48件 | 65件 |
| 脊髄腫瘍摘出術 | 4件 | 4件 | 6件 | 1件 | 1件 |
| 上位頸椎不安定症手術 | 5件 | 4件 | 2件 | 6件 | 5件 |
| 内視鏡下脊椎手術 | 42件 | 54件 | 6件 | 7件 | 29件 |
| 経皮的椎体形成術(BKP) | 2件 | 8件 | 1件 | 11件 | 22件 |
スタッフ紹介
| 医師名・役職 | 卒業年・ 卒業大学 |
専門医等 | 専門分野・その他 |
|---|---|---|---|
 おの たかし おの たかし小野 貴司 副院長 (手術担当) 主任部長 |
1998(H10)年 東京大学卒 |
日本整形外科学会整形外科専門医 日本整形外科学会認定脊椎脊髄病医 日本脊椎脊髄病学会認定脊椎脊髄外科指導医 日本医師会認定産業医 「臨床研修指導医養成ワークショップ」修了 「がん診療に携わる医師に対する緩和ケア研修会」修了 「令和元年度東京都身体障害者福祉法第15条指定医講習会」修了 「平成28年度第7回NCGM臨床研修指導医養成ワークショップ」修了 |
側弯症 脊髄腫瘍 小児脊椎外科 内視鏡脊椎外科 コンピューター支援手術 |
|
のはら あやと
野原 亜也斗 医長 |
1999(H11)年 埼玉医科大学卒 |
日本整形外科学会整形外科専門医 日本整形外科学会認定脊椎脊髄病医 日本脊椎脊髄病学会認定脊椎脊髄外科指導医 |
側弯症 小児脊椎外科 脊椎外科一般 |
|
うめこうじ ひでまさ
梅香路 英正 医長
|
2002(H14)年 埼玉医科大学卒 |
日本整形外科学会整形外科専門医 日本整形外科学会認定脊椎脊髄病医 日本脊椎脊髄病学会認定脊椎脊髄外科指導医 |
脊椎外科一般 |
| きしだ しゅんいち 岸田 俊一 医長 |
2003(H15)年 三重大学卒 |
日本整形外科学会整形外科専門医 日本整形外科学会認定脊椎脊髄病医 日本脊椎脊髄病学会認定脊椎脊髄外科指導医 |
脊椎外科一般 |
| まつもと ようこ 松本 葉子 部長 小児リハビリテーション担当 |
2003(H15)年 弘前大学卒 |
日本小児科学会小児科専門医 日本リハビリテーション学会認定医 |
小児リハビリテーション 脳性麻痺 小児科一般 |
| おぐち ふみひこ 小口 史彦 医長 |
2008(H20)年 信州大学卒 |
日本脊椎外科学会脊椎脊髄外科専門医 日本整形外科学会整形外科専門医 日本整形外科学会認定脊椎脊髄病医 日本脊椎脊髄病学会認定脊椎脊髄外科指導医 |
脊椎外科一般 内視鏡脊椎外科 |
| さとう しんすけ 佐藤 真亮 医師 |
2017(H29)年 東京大学卒 |
日本整形外科学会整形外科専門医 日本整形外科学会認定脊椎脊髄病医 |
脊椎外科一般 |
外来担当医
| 月 | 火 | 水 | 木 | 金 | |
|---|---|---|---|---|---|
| 午前 | 当番医 地域枠10:00~ |
当番医 地域枠10:00~ 小野貴司 |
当番医 |
当番医 地域枠10:00~ |
当番医 地域枠10:00~ 岸田俊一 松本葉子 《小児リハビリ》 |
| 午後 | 岸田俊一 佐藤真亮 |
小野貴司 梅香路英正 小口史彦 松本葉子 《小児リハビリ》 |
小口史彦 | 梅香路英正 岸田俊一 |
*初診は予約の方を優先しております。原則として紹介状を御持参ください。
★紹介状を持っていて、受診希望医がある場合は、必ず事前に予約して下さい。
(診療状況によっては希望に応じられない場合があります)
電話予約:TEL 03−3269−8180(外来予約センター)
予約時間:平日8:30~17:00
2025/11/4更新
